隨著國人糖尿病發生率逐年增加,也反映於降血糖藥的健保給付。根據健保署最新統計發現,去年用於治療糖尿病的藥物的費用,就花費了約 132 億元;若加總診療費、住院費、其他醫材等治療費用,總支出高達 267 億元。
糖尿病也是造成國人洗腎最大元兇,而腎臟病一直是健保「最燒錢」疾病,據 108 年統計發現,治療費用全年度高達 533 億元。若將糖尿病與慢性腎病的健保支出加總,費用相當可觀,顯示糖尿病預防與治療,刻不容緩!
糖尿病快治療,避免併發症致命
亞東醫院新陳代謝科主治醫師傅志宣表示,對於第二型糖尿病,若能及早發現並治療,搭配適當的飲食與運動就能降低併發症發生;切勿聽信偏方,延誤就醫。
糖尿病的治療並不困難,可使用的藥物種類非常的多,能針對患者個人的生理狀況、用藥需求等,提供最適當的處方。他說:「糖友無須擔心治療會影響生活品質,反而是及早且積極的治療,才能維持美好的生活。」

糖尿病口服藥種類多,別擔心無藥可醫
糖尿病是因為體內胰島素缺乏,或胰島素無法發揮正常功能,使葡萄糖代謝失常,造成血液中血糖濃度上升。傅志宣指出,使用降血糖藥物進行治療時,不單只是降低血糖值,更重要的是延緩及預防相關併發症發生。
他提醒,糖尿病治療已進入「及時、全面、個別化」,藉由評估病人服藥順從性,兼顧心腎狀態、共病及併發症的處置,進而結合不同作用機轉的藥物,期以能在短時間內替患者穩定控糖,讓糖友得以維持健康生活。
目前,除了注射胰島素(Insulin)之外,臨床上,最常使用的口服降血糖藥物可分為七類,傅志宣解析其作用機制、副作用及注意事項。
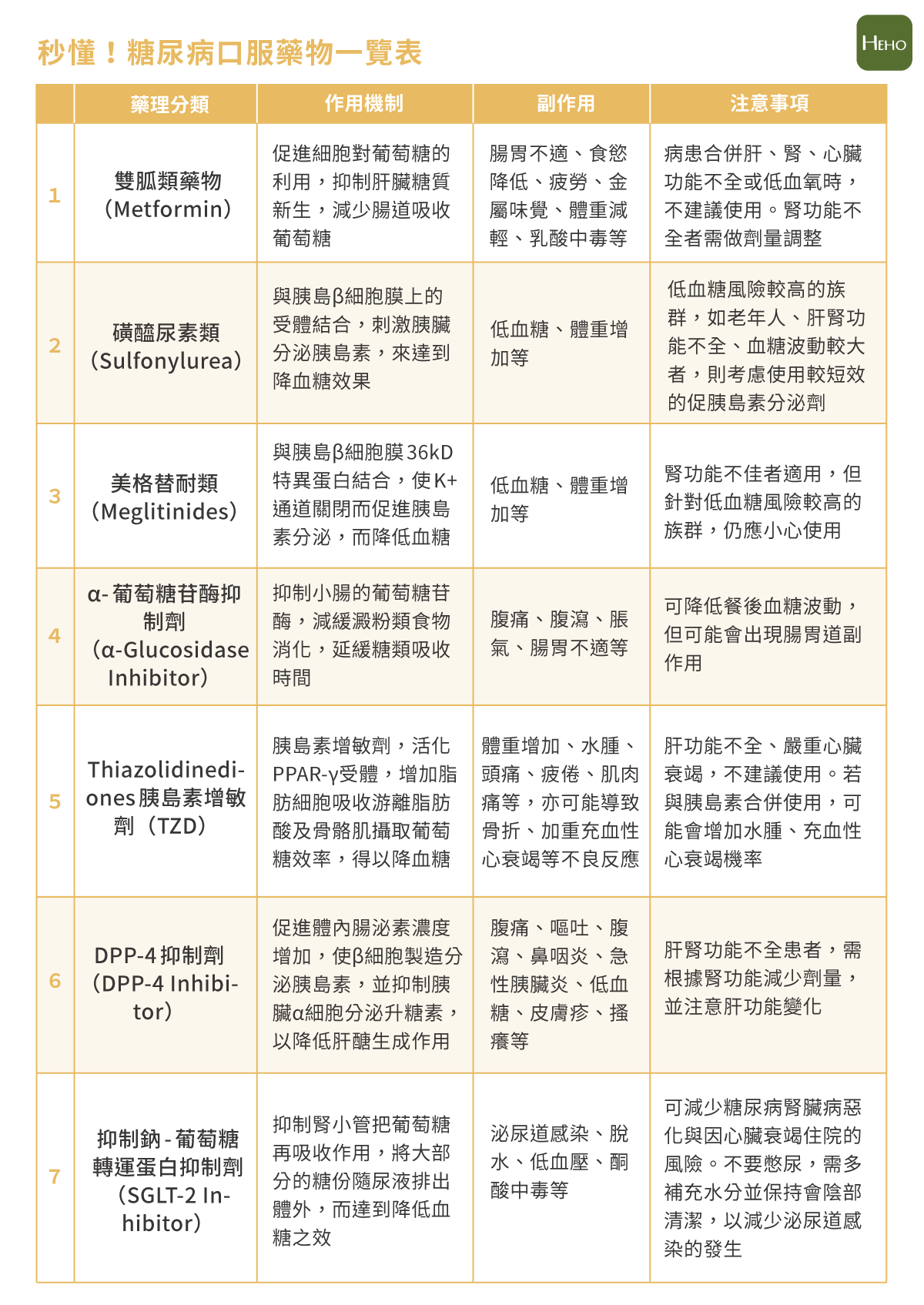
Type 1 減少腸道葡萄糖的吸收與肝臟的葡萄糖新生作用
最常使用的第一線用藥 Metformin(雙胍類藥物),即屬於此類。它能減少腸道吸收葡萄糖,減少肝臟的葡萄糖新生 (gluconeogenesis),並提升胰島素的敏感性,使得讓胰島素阻抗下降,使得胰島素能發揮其作用。「大部分糖友,除非有禁忌症,基本上一定會使用的口服藥就是 Metformin。」
Type 2 促進胰島素的分泌,由肝臟代謝
胰島素是身體內控制葡萄糖代謝很重要的荷爾蒙,促進其分泌是糖尿病治療的方式之一。磺醯尿素類(Sulfonylurea)口服藥,能與胰島β細胞膜上的受體結合,刺激胰臟分泌胰島素,來達到降血糖效果。
該類藥物大部分都經由肝臟代謝,因此肝腎功能不佳者,使用時要特別注意。此外,促進胰島素分泌以調降血糖的藥物,較容易產生低血糖,出現飢餓感、眩暈、冒冷汗、顫抖、頭痛、意識模糊、體重上升等副作用。
Type 3 促進胰島素分泌,適合腎功能不佳
美格替耐類(Meglitinides)藥物,與磺醯尿素類(Sulfonylurea)的作用類似,與胰島β細胞膜 36kD 特異蛋白結合,使 K+ 通道關閉而促進胰島素分泌,而降低血糖,被稱作為非磺醯尿素類(Sulfonylurea)促胰島素分泌口服藥。Meglitinides 類藥物是由膽道排除,因此,適用於腎功能不良者。與磺醯尿素類藥物一樣容易有體重上升、低血糖等副作用。
Type 4 抑制小腸的葡萄糖苷酶,延緩糖類吸收
作用於消化道,藉由抑制澱粉分解成葡萄糖及減少小腸對葡萄糖的吸收,達到降血糖的效果,稱為「α-葡萄糖苷酶抑致劑(α-Glucosidase Inhibitor)」。傅志宣說,這一類的藥物對於餐後血糖值的下降是有幫助的,如糖友餐後血糖比較高,就可能會考慮選擇此類藥物。
Type 5 胰島素增敏劑,增加胰島素的敏感性
Thiazolidinediones(TZD),它藉由能活化 PPAR-γ(胰島素增敏劑受體)的作用,達到增加胰島素的敏感性,降低胰島素的阻抗性,增加脂肪細胞吸收游離脂肪酸及骨骼肌攝取葡萄糖效率,達到控制血糖的效果。
Type 6 增加腸泌素濃度,減慢葡萄糖吸收
DPP-4 抑制劑(DPP-4 Inhibitor),可促進體內腸泌素濃度增加,使β細胞製造分泌胰島素,並抑制胰臟α細胞分泌升糖素,以降低肝醣生成作用,延緩胃排空的速率,減慢葡萄糖之吸收。適合餐後血糖值較高的糖友使用。
Type 7 將尿糖排出體外,得以降低血糖
抑制鈉-葡萄糖轉運蛋白抑制劑(SGLT-2 Inhibitor),能抑制腎小管把血糖再吸收作用,使大部分的血糖隨尿液排出體外,而達到降低血糖之效。研究發現,還能降低心腎病變的風險,成為現今藥物治療的主流藥物之一。

文 / 黃慧玫、圖 / 何宜庭
延伸閱讀: