文/郭家和
諮詢專家/社團法人中華民國糖尿病衛教學會理事長 王治元醫師
糖尿病是一種什麼樣的疾病? 目前國內盛行率如何?
糖尿病是影響國人健康最重要的慢性病之一,屬於環境因素與基因交互作用所產生的高血糖疾病
,血中葡萄糖濃度偏高為主要特徵。人體的「胰島素」負責控制血糖進入組織細胞,當胰島素量不足或身體對胰島素降血糖反應不佳,就可能發生糖尿病。
一旦血糖未妥善控制,全身的大血管、小血管、神經系統會逐漸產生病變 ,甚至引發腦中風、心血管疾病、心臟衰竭等嚴重問題;近年來,糖尿病併發慢性腎臟病、慢性腎衰竭而接受透析治療的比例也逐年增加 。
根據2021年最新統計數據,台灣糖尿病盛率約為11.1%,表示成年人約每10人中就有一名糖尿病。早年尚未有健保數據資料庫,一般推估糖尿病盛行率約介於4-6%。2000年後完整的統計研究逐漸證實,台灣糖尿病約在9%到11%間,明顯高於早期預估。近年來,高齡化是糖尿病粗發生率上升的重要因素之一 。

糖尿病的診斷標準為何? 發生糖尿病前期就要當心?
根據世界衛生組織定義的糖尿病診斷標準,只要符合:(一)空腹血糖大於126 mg/dl、(二)口服葡萄糖測試2小時後大於等於200 mg/dl、(三)隨機血糖大於等於200 mg/dl合並有典型糖尿病症狀(多吃、多喝、多尿)或酮酸中毒,在3項標準中符合2項即可能診斷為糖尿病。
美國糖尿病學會與歐洲糖尿病研究小組的診斷標準,則加入糖化血色素(A1C)大於6.5%,只要前述4項標準在同一次抽血檢查中有2項指標成立,或在不同時間抽血檢查符合2項以上指標,即屬於糖尿病範圍。
另外,血糖超過正常範圍,但尚未達到糖尿病者被稱為「糖尿病高風險群」,也被稱為「糖尿病前期」,是糖尿病和心血管疾病的重要風險因子,也與肥胖、高血脂、高血壓有關 。主要診斷標準為:(一)口服葡萄糖測試2小時後介於140-199 mg/dl、(二)空腹血糖在100-125 mg/dl之間;(三)糖化血色素(A1C)介於5.7-6.4% 。

糖尿病在台灣主要發生原因? 哪些生活習慣最有關?
無論台灣或世界其他國家,糖尿病最主要的原因與2種病理生理機轉有關,第一類是「胰島素阻抗性」,第二類是「胰島素」缺乏或「腸泌素」缺乏。根據過往文獻報告,東、西方族群的糖尿病機轉比例略有差異,東方人較易出現胰島素缺乏,西方則是胰島素阻抗性略多。
糖尿病雖然受到基因遺傳影響,但更重要的原因與肥胖大流行、活動量減少 等生活型態有關。比如身體活動度減少,過多的熱量將以脂肪的形式存於體內,而脂肪組織會增加胰島素阻抗。隨著年齡增長,腸泌素功能不足或分泌減少,也會造成胰島素比例失調,升高空腹與飯後血糖。
單一不良生活習慣,未必是直接造成疾病的原因,然而熬夜、缺乏運動、飲食不均衡等現代人常見生活型態,都與慢性疾病息息相關。一旦發生糖尿病而未調整生活型態,更可能間接造成血糖控制不佳。糖尿病族群應接受正確衛教,並規畫良好生活習慣,幫助血糖穩定並降低各種併發病風險。

糖尿病前期有可能「逆轉」? 只改善飲食能治療嗎?
坊間宣傳的「逆轉」糖尿病為商業用語,並非真正指「治癒」疾病。部份研究顯示,透過生活型態及藥物介入,的確可能幫助患者血糖回到正常區間,且停藥後維持一段時間血糖良好,稱之為糖尿病「緩解」──Remission。然而,緩解不代表終生血糖能夠維持正常,患者不應認知為糖尿病從此痊癒且將不再發生血糖問題。
飲食與血糖控制關係重大,糖尿病族群應在臨床醫師、衛教師與營養師完整衛教之下,採取適合的營養調整。坊間少數單一健康食品宣稱對糖尿病具治療效果,多有誇大廣告之嫌,或將動物實驗、細胞實驗之結果宣傳為對人體有效,使患者錯誤認知只要攝取健康食品,可不須注意日常飲食與血糖控制。應慎重瞭解相關資訊是否具正確性與安全性,任何疑慮應諮詢正確衛教管道。
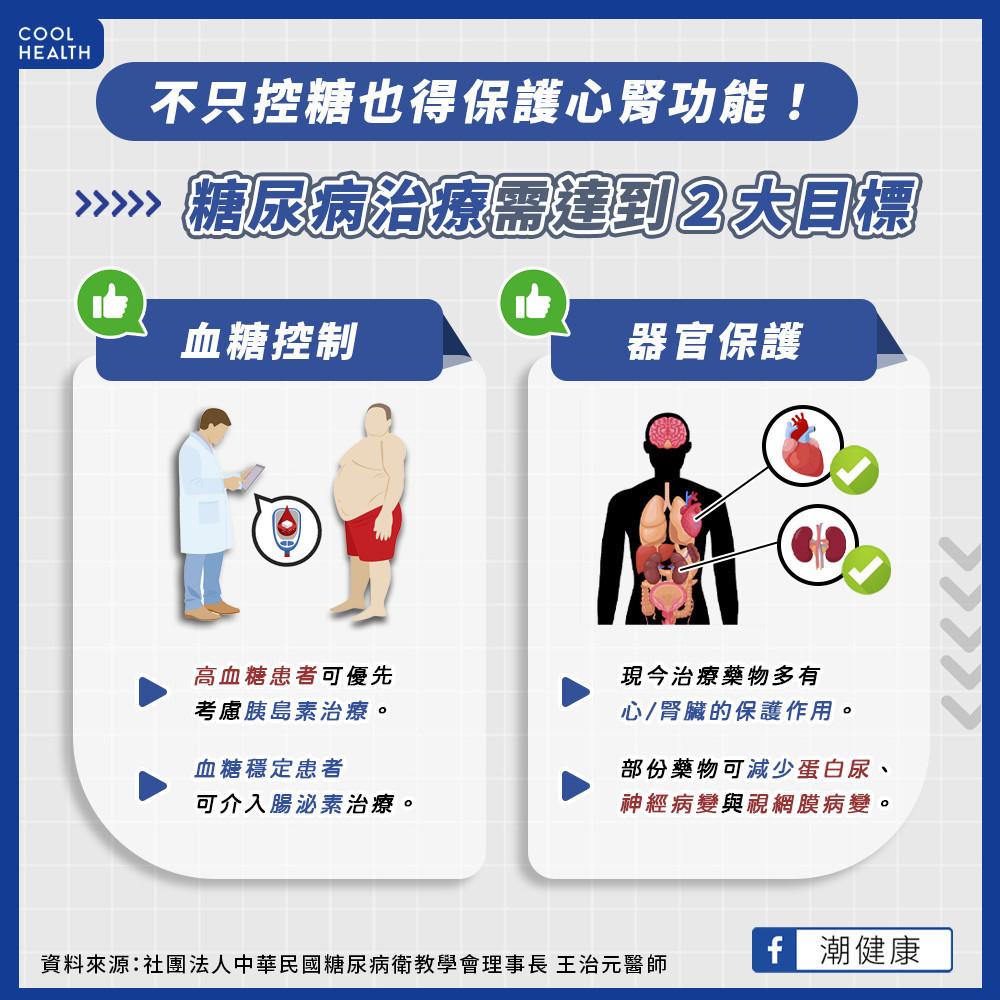
糖尿病目前有哪些治療方式? 藥物的選擇考量為何?
糖尿病治療的兩大目標,一是「血糖控制」,一是「器官保護」,兩者有如陰陽理論相輔相成。臨床醫師會以病人為中心,考量共病、年齡、認知、體重及高低血糖風險來選擇藥物。現今治療藥物除了控制血糖,也有心臟、腎臟的保護作用。部份降糖藥物則顯示有助於減少視網膜病變、蛋白尿及神經病變。
目前糖尿病針劑藥物有胰島素及腸泌素兩大類。當胰臟分泌胰島素時,腸泌素會刺激胰島素並抑制升糖激素,兩者與血糖變化緊密相關。胰島素對降血糖具有穩定效果,有症狀的高血糖會優先考慮胰島素治療 ,而本身血糖穩定但考量低血糖風險則可介入腸泌素治療。
糖尿病藥物的使用,須依據病理機轉與患者的生活型態來選擇,並非所有病人可放在相同天秤上衡量。此外,發病時間長短、前次治療效果好壞,都會影響藥物使用與治療模式。糖尿病族群更應作好生活型態管理,才能幫助藥物發揮充份的治療效果。

糖尿病發生後如何避免惡化? 哪些治療觀念最重要?
隨著生命周期增長,國人應及早注意糖尿病發生風險。糖尿病好發大宗族群在50-60歲之間,而糖尿病發生率近年呈現年輕化趨勢,40至50歲族群以及40歲以下,要注意未來10年糖尿病風險上升,及早瞭解自身血糖狀況。
已發生糖尿病的族群,尤要注意血糖控制的穩定度。血糖是否穩定控制,與未來10-20年發生併發症的機率、速度有重要關聯,除了及早控制血糖,必要時可介入具器官保護如具心臟、腎臟保護作用的藥物,而穩定良好的生活型態是血糖健康的基礎,不健康的生活型態將使治療作用事倍功半。
鑒於血糖控制不穩定,易使糖尿病族群產生腎功能變化,甚至提早面臨透析風險,應定期檢查蛋白尿與腎絲球過濾率(eGFR)等腎功能指數,遵照醫囑規律治療,同步接受糖尿病衛教師與營養師的指導。糖尿病的完善照護須由臨床醫師、衛教師與家屬共同配合,病友家屬應學習正確的血糖衛教知識,幫助家中糖尿病長者獲得最良好的控制。
延伸閱讀:
糖尿病不只年輕化 一發現腎功能恐剩3成! 35歲起應注意「三大指標」
「低血糖」比高血糖更容易住院! 50%以上無症狀? 醫:善用CGM助血糖控制達標