近年部分診所標榜提供「舒眠麻醉」,形容過程「就像睡一場覺」。事實上,舒眠麻醉是全身麻醉的一種,不需插管,先從靜脈給予適當安全劑量鎮靜藥物,等待患者睡著再視需求來注射局部麻醉藥;不過,舒眠麻醉也隱藏著許多風險,以下解析舒眠麻醉是什麼,以及民眾應如何確保自身的麻醉安全。
台灣麻醉醫學會醫師施明宏指出,「舒眠麻醉」並非醫學上的專有名詞,是坊間診所為了降低病人對麻醉的害怕,衍生出的商業用語。其實舒眠麻醉就是鎮靜麻醉,大都是從靜脈注射麻醉藥物的麻醉方式。
美國麻醉醫學會(American Society of Anesthesiologists)依病人對刺激疼痛的反應,以及自主呼吸、呼吸道、心血管功能受影響的程度,將鎮靜深度區分為輕度鎮靜、中度鎮靜、重度鎮靜、全身麻醉4個等級。
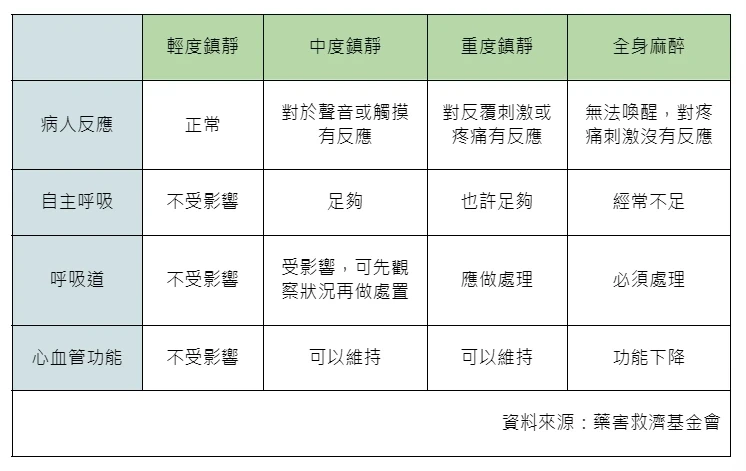
臨床上會依據不同手術需求來調整鎮靜深度,例如無痛胃腸鏡檢查,過程中病人無法喚醒、對疼痛沒有反應,鎮靜深度大約落在重度鎮靜到全身麻醉;醫美的光電治療有熱能,就會調整到中度鎮靜,當病人過度疼痛或灼熱刺激時會有反應,讓醫師得知以避免傷害。
「4個理由」麻醉專科醫師把關
舒眠麻醉就像睡一覺?施明宏強調,在各項監測措施都到位的情況下,可以讓病人舒適度達到最理想的狀態,例如可以自主呼吸、不用插管、術後可縮短甦醒時間、減少喉嚨痛或頭暈嘔吐等。然而,舒眠麻醉需要靠著麻醉專科醫師的把關,才能達成舒適又安全的目標,原因如下:
- 鎮靜麻醉的深度會變動:臨床上是以病人的身高、體重、年齡先計算出初始的藥物劑量,隨著治療過程中刺激的改變、呼吸心跳會有所變化,藥物劑量可能需要加深或減少,是個時時變動的過程。
- 劑量相同,麻醉反應因人而異:病人當下的身體狀況、對藥物的反應、對治療的緊張焦慮程度等,都會影響麻醉藥物的效果。同樣體重、年紀、性別的病人,給予相同的麻醉藥物劑量,一個在輕度鎮靜、一個可能到全身麻醉;因此,如何拿捏與即時調整藥物劑量,就是麻醉專科醫師的挑戰與專業。
- 不需插管,更需要監測和應變:標榜不需插管的「舒眠麻醉」,臨床上絕大多數都達到中度鎮靜以上、甚至全身麻醉的程度,鎮靜程度愈深、病人的呼吸心跳愈受到影響,麻醉專科醫師需要投注更高的注意力來監測與應變。
- 麻醉與手術醫師不可同一人:提升麻醉的安全性,除了要有適當的儀器設備,隨時監測病人的呼吸、血氧、血壓等數值,更重要是有麻醉專科醫師在場,專責評估用藥劑量、視病人狀況進行調整,危急時甚至需要暫停手術或施以急救。
3招溝通提升麻醉安全
麻醉專科醫師不是病人會在門診遇到的醫師,大型醫療院所手術前或無痛胃腸鏡檢查之前,會有麻醉評估門診,這時會見到麻醉專科醫師;如果是在診所等小型院所,民眾要為自己的麻醉安全負責,應主動要求「由麻醉專科醫師執行」。
施明宏提醒,若診所回應「醫師有麻醉認證」或「有專人處理」,要注意以下狀況:
- 手術醫師有麻醉訓練認證,也不能單獨執行:有些診所醫師聲稱接受過麻醉訓練認證,可以執行鎮靜麻醉,不過近年來非麻醉專科醫師執行鎮靜麻醉頻傳意外,衛福部為了維護病人安全,立法規範特定美容醫學手術的全身麻醉或鎮靜麻醉,應有麻醉專科醫師全程在場、親自執行麻醉,僅有輕、中度的鎮靜麻醉,才有條件開放可由受過鎮靜麻醉訓練認證的非麻醉專科醫師來執行,而且執行麻醉和操作手術的醫師,也不能是同一人。
- 麻醉護理師是團隊成員,不能取代麻醉專科醫師:法規明定麻醉醫療行為必須由醫師執行,麻醉護理師是麻醉團隊的一份子,在醫囑下輔助執行醫療業務,比如在大型醫院手術室,一個麻醉專科醫師需要同時負責3~4間手術室,這時就必須麻醉護理師輔助執行,過程中替麻醉專科醫師隨時緊盯著各個病患的狀況並回報,緊急狀況時可協助抽取不同種類藥物,但仍無法取代麻醉專科醫師的角色。
- 請院方提供麻醉專科醫師的資料:建議民眾簽署麻醉手術同意書之前,除了主動確認是否有麻醉專科醫師,亦可要求院方提供麻醉專科醫師的姓名、證書字號供查詢,這是民眾可行使的權力,也是院方不能迴避的問題。
8月夯運動!加入《優活健康網》line好友,發送訊息「台灣選手加油!」給小編,點取連結下載「全身復健運動|懶人包」,一起動起來吧!